Nieuw beleid voor darm- en maagonderzoek
Voortschrijdende kennis leidt tot andere richtlijnen
Gepubliceerd op: 23 maart 2023In Nederland wordt jaarlijks een groot aantal coloscopieën (darmonderzoek) en gastroscopieën (maagonderzoek) gedaan. Maar het kan minder, weten we inmiddels, terwijl het medisch verantwoord blijft. Maag-darm-lever (MDL)-arts Irene Vegting legt uit hoe het zit.
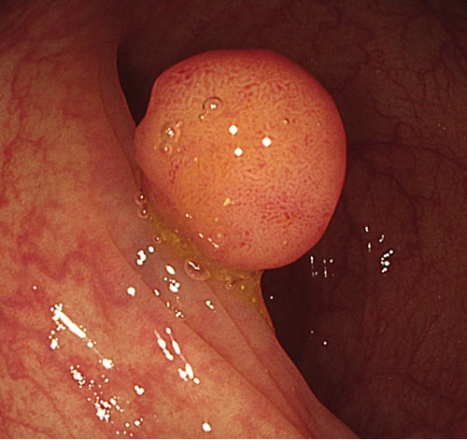
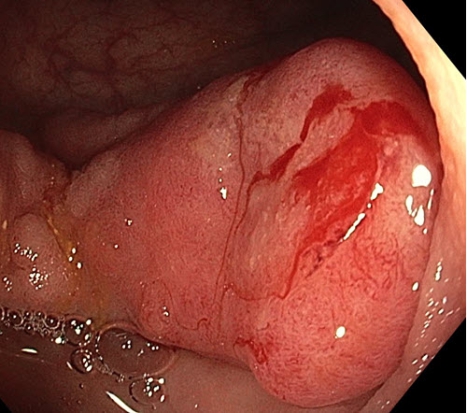
Een coloscopie is een kijkonderzoek van de darm. Hierbij bekijkt de MDL-arts met behulp van een zogeheten endoscoop de dikke darm. Deze endoscoop wordt via de anus ingebracht. “In verreweg de meeste gevallen gaat het hierbij om onderzoek naar darmkanker”, legt Irene Vegting uit. “We controleren daarbij op de aanwezigheid van tumoren en poliepen. Een tumor in de dikke darm begint vrijwel altijd als poliep. Dit is een woekering van het slijmvlies van de darm (zie foto). Overigens weten we dat slechts vijf procent van de poliepen leidt tot een tumor. Hoe groter de poliep, hoe meer kans op darmkanker. Poliepen kleiner dan één centimeter bevatten zelden kwaadaardige cellen. Mocht een poliep zich ontwikkelen tot een tumor, dan duurt dat ook nog eens lang: zo’n tien tot vijftien jaar.”
Darmkanker voorkomen
Het tijdig verwijderen van poliepen is een effectieve manier om darmkanker te voorkomen. “Geef daarom gehoor aan de oproep voor het bevolkingsonderzoek darmkanker (aan iedereen boven 55 jaar), mocht die bij u in de brievenbus vallen”, adviseert Irene Vegting. Eén op de twintig Nederlanders krijgt darmkanker (in 2021 waren dat 13.000 mensen). Dat aantal kan omlaag als iedereen die wordt opgeroepen voor deelname aan het bevolkingsonderzoek, hier gehoor aan geeft. U hoeft alleen maar wat ontlasting op te sturen. Wordt daarin bloed aangetroffen, dan wordt u uitgenodigd voor vervolgonderzoek. Stel, de MDL-arts vindt tijdens de coloscopie poliepen. “Deze worden dan tijdens de coloscopie verwijderd en vervolgens opgestuurd naar de patholoog, voor verdere analyse”, vertelt Irene Vegting.
Herhalings-coloscopie
Afhankelijk van het aantal of de grootte, of het type van de poliepen wordt een controle-scopie afgesproken. En dat is waarin nu iets is veranderd, legt Irene Vegting uit. “Voorheen moest een groot deel van de patiënten met enkele kleine onschuldige poliepen na vijf jaar terugkomen voor een nieuwe coloscopie. Dat was altijd de standaard procedure. Uit wetenschappelijk onderzoek is nu gebleken dat dit anders kan. Dat geldt voor de patiënten die minder dan vijf poliepen hadden, alle kleiner dan één centimeter. Voor deze grote groep patiënten volstaat het om tien jaar na het verwijderen van de poliep(en) opnieuw ontlasting op te sturen voor onderzoek.”
Uit een streekproef onder de patiënten van het Slingeland Ziekenhuis blijkt dat zo’n 50 procent van de patiënten die nu het advies krijgen om na vijf jaar terug te komen, eigenlijk geen coloscopie meer hoeven. De andere helft van de patiënten moet wel opnieuw een coloscopie ondergaan, en dan na drie jaar. “Dat zijn patiënten bij wie de verwijderde poliep groter was dan een centimeter. En patiënten die vijf of meer poliepen hadden, ongeacht de afmeting.”
Uit onderzoek is gebleken dat het medisch volledig verantwoord is om dit zo te doen. “Daarmee vervalt een groot aantal herhalings-coloscopieën. Wij hebben berekend dat dit voor het Slingeland Ziekenhuis jaarlijks zo’n 350 coloscopieën minder zijn. Dat is gunstig voor de wachtlijsten en het helpt om de zorg betaalbaar te houden.”
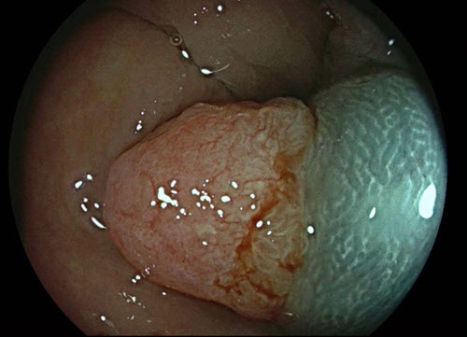
De MDL-arts heeft de poliep blauw opgespoten. Daardoor komt de poliep een beetje omhoog en kan de MDL-arts hem nog radicaler weghalen. Dit wordt vaak gedaan bij poliepen die iets groter zijn of iets agressievere kenmerken hebben of waarvan je niet goed kan zien tot waar de randen lopen.
Gastroscopie
We gaan over naar de gastroscopie. Dit is een kijkonderzoek van de maag, waarbij de arts met een endoscoop via de mond en de slokdarm naar de maag gaat. Daarvoor geldt een soortgelijk verhaal als voor de coloscopie, vertelt Irene Vegting. “Een veelvoorkomende aanleiding voor een gastroscopie is functionele dyspepsie, beter bekend als brandend maagzuur, zuurbranden of reflux. Dit is een vervelende aandoening, maar meestal onschuldig. Toch wordt voor de zekerheid vaak gekozen voor een gastroscopie, om uit te sluiten dat er geen ernstige ziekte speelt, zoals maagkanker. Mocht de uitslag gunstig zijn, dan zijn patiënt en arts gerustgesteld.”
Dit beleid leidt in Nederland tot 50.000 gastroscopieën per jaar. “Maar bij slechts 25 procent hiervan levert de gastroscopie iets op dat behandeling vraagt. En dan is het zelden maagkanker. Bij de overige 75 procent is er dus geen aanleiding tot behandeling. Dat zijn jaarlijks bijna 40.000 gastroscopieën die eigenlijk niets opleveren, behalve geruststelling.”
Overgevoelig slijmvlies
De groep waarbij de gastroscopie vrijwel nooit leidt tot verandering in het behandelbeleid, tekent zich duidelijk af. “Dat zijn mensen onder de 50 jaar en dan vooral vrouwen”, weet Irene Vegting. “Dyspepsie, ofwel brandend maagzuur, komt in de meeste gevallen door overgevoeligheid van het slijmvlies van de slokdarm (viscerale hypersensitiveit). Dit is een verstoorde communicatie tussen de darm en het brein, zoals we dat ook zien bij mensen met het prikkelbare darm syndroom. In feite heeft vrijwel iedereen in meer of mindere mate zure reflux, maar alleen de mensen met overgevoelig slijmvlies hebben daar last van. Medisch handelen is bijna nooit noodzakelijk.”
Goede uitleg
Uit onderzoek blijkt dat bij 40 procent van de dyspepsie-patiënten een goede uitleg minstens zo goed kan geruststellen als een gastroscopie. “En als je daar leefstijladviezen aan toevoegt, en de patiënt volgt deze op, verminderen de klachten vaak ook nog eens”, weet Irene Vegting. “Punt is wel dat die uitleg veel tijd kost. Meer dan een gastroscopie, die doorgaans hoogstens vijf minuten duurt. Daarom worden patiënten verwezen naar ‘keuzehulp maagklachten’ op de website thuisarts.nl. Dit is een vragenlijst die patiënten met maagklachten kunnen invullen, waaruit vervolgens een advies rolt. Als we 40 procent van de dyspepsie-patiënten kunnen behandelen door middel van goede uitleg en adviezen, kan dat wel 200 gastroscopieën per jaar schelen in het Slingeland Ziekenhuis. Vooral voor patiënten zonder alarmsymptomen, jonger dan 50 jaar en van het vrouwelijk geslacht is dit een veilig alternatief.” En zoals we bij de coloscopieën ook al zeiden: dat is gunstig voor de wachtlijsten en het helpt om de zorg betaalbaar te houden.
Luister naar je darmen
‘Listen to your guts’, oftewel ‘Luister naar je darmen’. Zo heet de meest recente campagne van de Maag Darm Lever Stichting. Het is een raadsel waarom de slogan in het Engels is, maar het is goed om aan deze oproep gehoor te geven. Het is namelijk uit onderzoek gebleken dat spijsverteringsziekten de derde grootste oorzaak zijn van alle ziekenhuisopnamen, na hart- en vaatziekten en kanker. En het is ook nog eens zo het aantal opnames door spijsverteringsziekten stijgt. In een aantal gevallen zijn deze opnames te voorkomen, door ons spijsverteringsstelsel serieus te nemen. En dan vooral door gezond te leven en alert te zijn op signalen dat er iets mis kan zijn.
Meer informatie over deze campagne met bijbehorende adviezen vindt u op www.mlds.nl/spijsvertering.
MDL: arts van het spijsverteringsstelsel
De letters MDL staan voor maag, darm en lever. Een MDL-arts is de medisch specialist die het spijsverteringsstelsel als aandachtsgebied heeft. Dat zijn de slokdarm, maag, de darmen en de lever. Eigenlijk hoort de A van alvleesklier (pancreas) daar ook bij. “Vooral nu we als MDL-artsen door voortschrijdende technieken steeds meer behandelingen van de alvleesklier zelf doen. Bijvoorbeeld inwendige drainage (leeg laten lopen) van cystes (met vocht gevulde holtes), die kunnen overblijven na een ontsteking van de alvleesklier”, aldus Irene Vegting.
En hoe zit het dan met de gal en de galblaas? “Die horen bij de lever en vallen zodoende onder de L van lever. De lever produceert galvloeistof en die wordt afgevoerd naar de gal en de galblaas.”
En de milt? “Die hoort niet bij het spijsverteringsstelsel, maar is onderdeel van het afweersysteem en valt onder het aandachtsgebied van de internist.”
Laatst bijgewerkt op: 16 mei 2023